Una nueva investigación renueva la esperanza de encontrar fármacos para enfermedades mentales, que llevan estancados desde los años 60.

En los laboratorios de Novartis hay una incubadora para cultivar células madre. Los científicos pueden derivar este tipo de células a partir de los pacientes y, bajo las condiciones adecuadas, hacer que se conviertan en neuronas para la investigación y prueba de medicamentos.
En el laboratorio de investigación de Novartis en Cambridge, Massachusetts (EEUU), un enorme dispositivo parecido a una incubadora está ayudando a crear una nueva era de descubrimiento de fármacos psiquiátricos. En su interior, bañadas bajo una suave luz, varias placas de laboratorio contienen células madre humanas vivas, sobre las que unos brazos robóticos depositan sistemáticamente compuestos nutrientes. Gracias a una serie de técnicas perfeccionadas en los últimos años en los laboratorios de todo el mundo, este tipo de células madre, capaces de convertirse en tipos de célula especializados, pueden crearse hoy día a partir de células de la piel. Cuando las células madre derivadas de, por ejemplo, personas con autismo o esquizofrenia se cultivan dentro de la incubadora, los investigadores de Novartis pueden hacer que se conviertan en células del cerebro funcionales. Para ello, sólo tienen que variar con precisión los productos químicos de los cultivos celulares.
No están creando exactamente neuronas esquizofrénicas o autistas, puesto que las células no funcionan dentro de los circuitos del cerebro, pero es lo más práctico a efectos de descubrimiento de fármacos. Por primera vez, los investigadores pueden examinar directamente y a nivel molecular qué aspectos dejan de funcionar correctamente dentro de las células cerebrales de los pacientes con estas enfermedades. Además, y esto resulta de gran importancia para las compañías farmacéuticas, ahora existe un método fiable de poner a prueba los medicamentos y ver cuáles podrían ser de ayuda. ¿Estas neuronas tienen un aspecto distinto de las neuronas normales? ¿Existen errores en el modo en que forman las conexiones? ¿Podría algún fármaco corregir las anomalías? La respuesta a todas estas preguntas es un sí muy preliminar.
La técnica es tan prometedora que Novartis ha reanudado sus esfuerzos por descubrir nuevos medicamentos psiquiátricos después de prácticamente abandonar la misión. Además, la técnica llega en un momento en el que el conocimiento sobre la genética de los trastornos cerebrales se está expandiendo rápidamente y otras nuevas herramientas, entre ellas la optogenética y la edición precisa del genoma, están permitiendo a los neurocientíficos sondear el cerebro de forma directa. Todos estos desarrollos renuevan la esperanza de que la ciencia pueda finalmente ofrecer tratamientos más efectivos para los millones de personas acosadas por devastadores trastornos cerebrales.
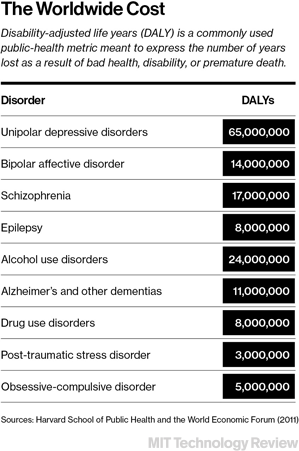
Este renacimiento en el desarrollo de fármacos psiquiátricos resulta muy necesario: hace aproximadamente 50 años que no se produce ningún gran avance médico para enfermedades mentales comunes como la esquizofrenia, el trastorno bipolar y la depresión grave. Desde finales de la década de 1940 hasta la de 1960, una serie de descubrimientos fortuitos, empezando por el descubrimiento de que el litio podía ser de ayuda para los pacientes bipolares, transformaron el tratamiento de los enfermos mentales. Estos descubrimientos hicieron posible acallar las alucinaciones y los delirios de la esquizofrenia y ofrecer un fármaco para la depresión grave. La repentina disponibilidad de alivio farmacológico transformó la psiquiatría y desempeñó un papel en el cierre de muchos de los enormes hospitales psiquiátricos de la época. Pero entonces, casi tan repentinamente como había comenzado, la revolución se estancó.
Muchos de los fármacos descubiertos en aquella época siguen siendo los tratamientos más eficaces disponibles para la esquizofrenia, los trastornos de ansiedad y la depresión. Pero aunque estos medicamentos han mejorado la vida de algunos pacientes, son ineficaces para los demás, y lamentablemente resultan inadecuados para gran parte de los peores síntomas. Es más, los medicamentos pueden tener efectos secundarios graves.
Tomemos la esquizofrenia como ejemplo. Los fármacos antipsicóticos existentes pueden hacer desaparecer las alucinaciones y los delirios, pero no mejoran los llamados síntomas negativos, la alteración de emociones como el placer, que pueden hacer que la gente deje de interesarse por la comunicación o incluso por la vida. Los medicamentos existentes tampoco tienen efecto sobre la forma en que la esquizofrenia puede afectar a la concentración, la toma de decisiones y la memoria de trabajo (muy importante para tareas como la comprensión del lenguaje). Estos problemas cognitivos debilitantes hacen imposible que la gente trabaje y les dificulta incluso tomar decisiones lógicas aparentemente simples relacionadas con la vida cotidiana. Estos síntomas pueden atacar de forma insidiosa a personas de alto rendimiento, a menudo durante las últimas etapas de la adolescencia. "La gente no lo entiende", señala el profesor de neurociencia del Instituto Tecnológico de Massachusetts (MIT, EEUU), Guoping Feng, que estudia las bases neurales de los trastornos psiquiátricos. "Se preguntan por qué un paciente al que se le da un medicamento antipsicótico no puede ir a trabajar. Pero [los pacientes con esquizofrenia] no pueden trabajar porque no poseen funciones cognitivas, no tienen funciones ejecutivas normales. Y no hay medicamentos para ello". Además están los efectos secundarios de los medicamentos antipsicóticos, que pueden incluir trastornos de movimiento similares al Parkinson, un enorme aumento de peso o una pérdida potencialmente mortal de glóbulos blancos en la sangre. Resumiendo, la enfermedad destruye la vida de muchos pacientes.
Por último, a muchas personas con trastornos cerebrales los medicamentos disponibles no les ayudan en absoluto. Los antidepresivos funcionan bien para algunas personas, pero no tienen ningún efecto en muchas otras, y no existen tratamientos farmacológicos eficaces para las discapacidades sociales o los comportamientos repetitivos causados por el autismo.
En general, la enfermedad neuropsiquiátrica es una causa principal de discapacidad. Según el Instituto Nacional de Salud Mental (NIMH) de Rockville, Maryland (EEUU), el 26% de los adultos estadounidenses sufren un "trastorno mental diagnosticable" en algún momento dado. La depresión grave, el más común de estos trastornos, es la causa principal de discapacidad en EEUU para personas entre 15 y 44 años. Alrededor del 1% de la población estadounidense sufre de esquizofrenia, y uno de cada 68 niños es diagnosticado con un trastorno del espectro autista.
Aunque la necesidad de contar con mejores tratamientos es incuestionable, hasta hace muy poco las compañías farmacéuticas simplemente se habían quedado sin buenas ideas. Los medicamentos desarrollados en los 50 y 60 fueron descubiertos por accidente, y nadie sabía cómo ni por qué funcionaban. En las décadas posteriores, los investigadores aplicaron ingeniería inversa a los medicamentos para identificar sobre qué moléculas cerebrales actuaban, como la dopamina y la serotonina. Sin embargo, hoy día los científicos son conscientes de que aunque ajustar los niveles de estas sustancias químicas sirve para abordar algunos de los síntomas de los trastornos psiquiátricos, la estrategia es muy primitiva e ignora los mecanismos biológicos sobre los que subyacen las enfermedades.
"El estudio de los medicamentos nos llevó a creer que la depresión se produce por tener un nivel de serotonina un cuarto más bajo, y tener esquizofrenia significa un exceso de dopamina", señala el director del NIMH, Thomas Insel. "Pero el cerebro no funciona así. El cerebro no es un plato de sopa. En realidad es una compleja red de redes". Las enfermedades psiquiátricas como la esquizofrenia, la depresión grave y el trastorno bipolar, según Insel, "son fundamentalmente trastornos de los circuitos del cerebro". Durante los últimos años, añade, algunas tecnologías como la optogenética han permitido a los neurocientíficos dejar de considerar el cerebro como una "sopa y verlo como una serie de chispas" (impulsos eléctricos), y han comenzado a explorar los circuitos implicados en los trastornos cerebrales. Aún así, señala, la búsqueda de tratamientos se ha visto retrasada por "nuestra profunda ignorancia del cerebro".

Otro impedimento obvio para encontrar mejores medicamentos es que no hemos contado con formas fiables de ponerlos a prueba. Los investigadores han contado con una capacidad limitada para medir el modo en que algunos medicamentos psiquiátricos potenciales afectan a la biología de los animales de laboratorio, y por tanto se han "inventado" pruebas basadas en la forma en que los medicamentos existentes afectan el comportamiento animal, señala el director del Centro Stanley para la Investigación Psiquiátrica en el Instituto Broad de Harvard (EEUU) y el MIT, Steven Hyman. Por ejemplo, una de las pruebas convencionales para los antidepresivos se conoce como la "prueba de natación forzada". Cuando las ratas tratadas con el medicamento comúnmente utilizado, la imipramina, que fue inventado en la década de los 50 y todavía es considerado uno de los medicamentos más eficaces para la depresión, se dejan caer en un cubo de agua fría, nadan más tiempo antes de darse por vencidas. La propensión de los animales a dejar de luchar se ha racionalizado como una medida de "desesperación del comportamiento", asegura Hyman, pero en realidad no hay ninguna prueba de que el comportamiento de la prueba refleje la depresión humana. Aunque la prueba de natación se ha utilizado durante 50 años para probar antidepresivos y sigue siendo ampliamente utilizada, probablemente todo para lo que sirve es para seleccionar medicamentos que imiten los efectos de la imipramina y permitan a un roedor nadar más tiempo, señala. Eso ha llevado a una serie de medicamentos del tipo "yo también lo hago".
El descubrimiento de nuevos fármacos psiquiátricos está "peligrosamente estancado", afirma Hyman: en términos de eficacia, los antidepresivos "llegaron a su límite" en la década de los 50 y los antipsicóticos en la de los 60. A pesar de que han comercializado una serie de nuevos fármacos psiquiátricos en las últimas décadas, según el profesor de psiquiatría clínica y director de la clínica de psicofarmacología en la Facultad Médica Weill Cornell de Nueva York (EEUU), Richard A. Friedman, son simplemente imitaciones moleculares de los más antiguos. Algunos de los medicamentos más nuevos son un poco más seguros, afirma, pero en esencia, las compañías farmacéuticas sólo están "refinando el mismo tipo de moléculas". Dada la falta de ideas para nuevos compuestos eficaces y la alta tasa de fracaso de los fármacos psiquiátricos durante caros ensayos clínicos (sólo tienen éxito alrededor del 8% en comparación con el 15% de los medicamentos en general), no es de extrañar que, en palabras de Friedman, las empresas farmacéuticas sean "muy reticentes".
De hecho, en 2011 Novartis anunció el cierre de su centro para investigación neurocientífica básica en Basilea (Suiza). La compañía no fue la única en abandonar la búsqueda de fármacos psiquiátricos. En los últimos cinco años, otros fabricantes de medicamentos, entre ellos GlaxoSmithKline y AstraZeneca, han reducido sus iniciativas e inversiones en neurociencia y el descubrimiento de fármacos relacionados. Pero el caso de Novartis fue particularmente notable debido a que el descubrimiento de fármacos psiquiátricos juega un papel muy importante en su historia. En la década de los 60, Sandoz, con sede en Basilea, y que se fusionó con Ciba-Geigy en 1996 para formar Novartis, fue instrumental en el desarrollo de la clozapina, que sigue siendo uno de los tratamientos más eficaces para la esquizofrenia grave. Además, Ciba, otra matriz suiza de Novartis, introdujo la imipramina a finales de los 50.
En la actualidad, el centro de Novartis en Cambridge ha vuelto a la búsqueda. El director global de neurociencia de la empresa, Ricardo Dolmetsch, es el encargado de traducir las recientes revoluciones en genética y herramientas genómicas en medicamentos seguros y eficaces. Como exprofesor de neurociencia en Stanford, Dolmetsch se unió a la compañía en agosto pasado y comenzó a contratar personal de inmediato. Menos de un año más tarde, sus colegas llevan a cabo experimentos entre montones de cajas de mudanza de plástico, a medida que siguen montando el laboratorio. Aunque se nota la emoción del equipo, Dolmetsch mide sus palabras: "Ahora tenemos las herramientas para darle otra oportunidad".
Los genes defectuosos juegan un papel importante en los trastornos cerebrales. Si tienes un gemelo idéntico con esquizofrenia, la probabilidad de que tú también tengas la enfermedad es de entre un 40% y un 65%. Si un hermano tiene la enfermedad, tu probabilidad es del 10%. Las estadísticas para el autismo y el trastorno bipolar son similares. Aunque los genes influyen un poco menos en la depresión que en otros trastornos, también desempeñan un papel crítico. Sin embargo, según afirma Hyman desde Broad, los investigadores sólo se han dado cuenta de la complejidad de la genética durante los últimos años. Hyman afirma que cuando era el director del NIMH en la década de los 90 él y otros ya tenían claro que no existía un único gen para la esquizofrenia o el autismo. "Creía que había a lo sumo 20 o, en casos extremos, 100 genes", añade. "Estábamos muy desencaminados".
Hasta el momento, los investigadores han identificado cientos de variantes genéticas asociadas con un mayor riesgo de padecer esquizofrenia, y Hyman cree que el número podría ascender hasta un millar. Algunas de las mutaciones parecen ser comunes, mientras que otras variantes raras parecen causar los mismos síntomas que aquellas experimentadas por individuos con un conjunto completamente distinto de mutaciones raras. Por otra parte, las distintas variantes parecen conferir distintos grados de riesgo, y varios estudios recientes han demostrado que muchos trastornos, como la esquizofrenia y el autismo, comparten una serie de genes culpables. Para Hyman, es un rompecabezas complicadísimo.

Investigadores como Amit Etkin de Stanford (en la imagen) y Kay Tye del MIT (abajo) creen que es fundamental comprender mejor los neurocircuitos y las conexiones para poder buscar mejores tratamientos para los trastornos psiquiátricos.
Creer que la extrema complejidad genética de los trastornos cerebrales puede ser un buen presagio para el descubrimiento de fármacos depende de lo pesimista u optimista que seas. Eso es lo que opina la directora del departamento de genómica psiquiátrica en la Escuela de Medicina de Icahn en el Monte Sinaí de Nueva York, Pamela Sklar. El enfoque convencional para el descubrimiento de fármacos para enfermedades con un fuerte componente genético consiste en identificar el gen que provoca o juega un papel importante en la enfermedad, y después probar compuestos contra la proteína que codifica. Es probable que este enfoque no sirva para la mayoría de las enfermedades psiquiátricas, puesto que son causadas por la combinación de muchas variantes genéticas. Pero Sklar obviamente se inclina hacia el optimismo. Sugiere que el alto número de variantes ofrece más posibilidades para descifrar las vías principales que intervienen en los trastornos, y más oportunidades de llegar a formas inteligentes para solucionarlos.
La esperanza es que todas estas variantes genéticas tiendan a afectar a conjuntos comunes de vías moleculares, tipos de células o neurocircuitos específicos. Esto podría ayudar a los científicos a identificar qué no funciona, y también les podrían dar nuevos objetivos para tratamientos potenciales. Sin embargo Sklar, especializada en la búsqueda de las causas genéticas de la esquizofrenia y el trastorno bipolar, reconoce que a pesar de los rápidos avances de la genética durante los últimos años, aún existen grandes lagunas de entendimiento. "No conocemos todos los factores de riesgo", afirma, "y al tener tan pocas piezas del rompecabezas es muy difícil saber cómo funciona".

Kay Tye (MIT).
A este misterio genético hay que añadir el hecho de que el cerebro tiene aproximadamente 86.000 millones de neuronas y alrededor de mil millones de millones de sinapsis (puntos de conexión entre las neuronas), y comprender las causas de los trastornos cerebrales es algo evidentemente abrumador. Por tanto, la capacidad de extraer células de un paciente y convertirlas en neuronas en una placa resulta interesantísimo para los investigadores. Les proporciona una forma de examinar directamente cómo han afectado las variantes genéticas a las neuronas de un paciente enfermo. Puede que no conozcamos todos los detalles de la genética, pero al menos pueden verse los resultados. Es más, los nuevos métodos de edición del genoma permiten alterar con precisión los genes de las células madre que luego se desarrollan en neuronas, añadiendo una mutación asociada con la enfermedad para ver cómo afecta a las neuronas resultantes.
Pero, ¿cómo funcionan estas neuronas en un cerebro real, con sus inmensas redes de circuitos y conexiones? ¿Cómo afectan realmente las mutaciones genéticas implicadas en el autismo y la esquizofrenia a estos circuitos y cómo alteran el comportamiento? Una nueva investigación está empezando a analizar estas cuestiones.
A finales de este verano, una colonia de monos tití, primates nativos de América del Sur, comenzarán a vivir en el Instituto McGovern del MIT para la Investigación del Cerebro. Los monos y las personas comparten un córtex prefrontal (la región cercana a la parte frontal del cráneo) muy desarrollado. Y, según Feng desde el MIT, cada vez hay más pruebas de que muchos de los defectos inexplicables de la esquizofrenia y las deficiencias en la comunicación social y el comportamiento encontradas en el autismo se pueden asociar a este área del cerebro.
Para comenzar a desentrañar qué es lo que no funciona, Feng y sus colegas planean utilizar la edición de genomas y criar monos con mutaciones precisas asociadas con trastornos psiquiátricos. Inicialmente, los científicos se centrarán en una rara mutación en un gen llamado SHANK3. Puesto que es un ejemplo inusual de gen individual que provoca cambios claros parecidos al autismo en el comportamiento, es fácil usarlo como punto de partida. Las generaciones posteriores de monos podrían poseer las mutaciones múltiples que se encuentran en la mayoría de las formas de autismo y esquizofrenia.
¿Cómo puede este mayor conocimiento de los circuitos y las conexiones del cerebro, y su papel en sentimientos como la ansiedad, traducirse en terapias reales? ¿Pueden los investigadores encontrar formas eficaces y seguras de intervenir?
Los monos podrían ser una forma más fiable de probar medicamentos psiquiátricos en comparación con los roedores, cuyos circuitos cerebrales son mucho menos parecidos a los nuestros. La idea no es crear animales con esquizofrenia o autismo, ya que esta compleja mezcla de comportamientos humanos aberrantes no puede ser verdaderamente replicada incluso en otros primates. Más bien se trata de ver cómo cambian las mutaciones genéticas a los circuitos a nivel molecular y cómo se altera el comportamiento de los animales como resultado. "El comportamiento puede que no sea idéntico al de los humanos", asegura Feng, "pero por lo menos sirve de lectura. Es una confirmación de que podemos corregir los circuitos y que los cambios producen mejoras en el comportamiento".
El ratón se encoge en un rincón del laberinto. Incluso en el vídeo del experimento, su ansiedad parece palpable a medida que se pega contra la pared. Un delgado hilo de fibra óptica está conectado al cráneo del animal. De pronto, después de un estallido de luz azul a través de la fibra, el ratón comienza a correr por sus alrededores, explorando las cuatro ramas del laberinto con nueva energía y coraje.
La invención de la optogenética ha revolucionado el estudio de los neurocircuitos. Pero incluso entre todos los impresionantes estudios que han utilizando la tecnología, este experimento con el ratón, que Kay Tye realizó en 2011 como postdoctorado en Stanford (EEUU), destaca entre los demás. Tye, que hoy día es profesora asistente en el MIT, demostró que podía encender y apagar la ansiedad con un toque de interruptor. A pesar de que su objetivo era una parte del cerebro llamada amígdala, bien conocida por estar involucrada en el miedo y la ansiedad, le "sorprendió lo repentino y robusto del cambio", y afirma: "Fue casi instantáneo. Me quedé impresionada. Ha cambiado mi forma de pensar sobre el cerebro".
¿Cómo puede este mayor conocimiento de los circuitos y las conexiones del cerebro, y su papel en sentimientos como la ansiedad, traducirse en terapias reales? ¿Pueden los investigadores encontrar formas eficaces y seguras de intervenir en estos circuitos y conexiones en los cerebros de los pacientes? ¿Pueden encontrar formas de arreglar lo que va mal?
La optogenética, al menos en su versión actual, no parece ser la forma de conseguirlo. Se requiere la modificación genética de las células que los investigadores deseen activar y el uso intrusivo de un hilo de fibra óptica en el cerebro. Por ese motivo está limitada en gran medida a los roedores, aunque se han hecho un par de experimentos con monos. El uso de la tecnología para arreglar directamente aquellos circuitos cerebrales que no funcionen bien en seres humanos no resulta práctico hoy día, y puede que nunca lo sea. Pero como técnica de investigación, podría dar a los investigadores de medicamentos algo que necesitan desesperadamente: nuevos objetivos (dianas) moleculares. Investigadores como Tye y Feng creen que sus experimentos optogenéticos pueden ayudar a identificar tipos específicos de células en los circuitos que subyacen bajo ciertos síntomas psiquiátricos. Tendrán que detectar marcadores distintivos en dichas células que permitan que el fármaco las reconozca. Es un enfoque muy prometedor. De hecho, algunos resultados recientes sugieren que hay formas de individualizar células que tengan un importancia crítica como objetivos para compuestos farmacológicos. Sin embargo, la investigación todavía está en su fase inicial.
Una alternativa es tratar de intervenir directamente en los circuitos, omitiendo el uso de fármacos. Un tratamiento estándar para la enfermedad de Parkinson consiste en implantar una serie de electrodos en el cerebro de un paciente para calmar los temblores. Se conoce como estimulación profunda del cerebro, y los investigadores de la Universidad de Emory (EEUU) están tratando de adaptar la tecnología para tratar la depresión, insertando un electrodo en una región del cerebro llamada Área 25. Otros están utilizando la estimulación cerebral profunda para tratar el trastorno obsesivo-compulsivo, con resultados prometedores.
Puede que también haya formas de afectar directamente a los circuitos defectuosos sin tener que recurrir a la cirugía. El profesor asistente de psiquiatría en Stanford, Amit Etkin, utiliza una combinación de imágenes de resonancia magnética funcional (IRMf) y estimulación magnética no invasiva para crear un mapa del circuito defectuoso de los pacientes. Su objetivo es adaptar la estimulación magnética, que ya se utiliza ampliamente para el tratamiento de casos difíciles de depresión, a los problemas específicos del neurocircuitaje de un paciente.
La terapia, que se administra usando una bobina electromagnética colocada contra el cuero cabelludo, utiliza pulsos magnéticos para crear una corriente eléctrica capaz de aumentar o disminuir la actividad cerebral. La versión comercial de la técnica está diseñada para tener como objetivo la misma pequeña sección de la corteza prefrontal en todos los pacientes, pero si se combina con la tecnología de imágenes, Etkin cree que la estimulación podría aplicarse con más precisión donde el paciente la necesite. No va a ser una cura milagrosa. El método parece ayudar solamente a algunas personas. Para Etkin, su trabajo está motivado por la frustración de no poder ofrecer a los pacientes opciones con más probabilidades de éxito.
Etkin, que también trabaja en una clínica en el Hospital de Palo Alto (EEUU) para veteranos de guerra con ansiedad y depresión grave, usa varias herramientas para ayudar a los pacientes, entre ellas medicamentos y psicoterapia, así como estimulación magnética. La clave para que todos los enfoques sean más eficaces, señala, es aprender más acerca de cómo conducen los circuitos neuronales y conexiones defectuosos a un comportamiento aberrante. Al intentar solucionar estos problemas, señala: "Trato de no ser chovinista en cuanto a la tecnología [de tratamiento]". Añade que trabajar con pacientes no sólo le ha motivado a investigar la forma de conseguir tratamientos potencialmente mejores, sino que también le ha enseñado cuáles son las limitaciones prácticas: "Puede que muchos estudios científicos tengan sentido, pero están alejados de lo que es factible en el mundo real. A veces esa distancia es significativa".
En Novartis, Ricardo Dolmetsch es responsable de tratar de acortar la distancia entre el emergente conocimiento científico sobre los trastornos cerebrales y la disponibilidad de medicamentos más eficaces. Y es realista en cuanto al pronóstico: "Espero que el camino esté lleno de momentos emocionantes. Pero no lo sabemos aún. Se tarda mucho tiempo".
Dolmetsch no es el típico director industrial de medicamentos. Hace menos de un año dirigía un laboratorio de la Universidad de Stanford, ayudando a crear una biblioteca de neuronas de pacientes con autismo que será albergada en el Instituto del Cerebro de Allen en Seattle (EEUU). Y su página web en Stanford (oficialmente ha pedido un permiso para ausentarse de la universidad) aún refleja su peculiar personalidad. Tiene enlaces a historias que describen su "humor pícaro" y sus intentos de ir a trabajar en un palo saltarín durante sus primeros días en la universidad.
Hace aproximadamente una década su investigación dio un giro dramático. En Stanford, empezó investigando cuestiones básicas sobre la bioquímica de las células cerebrales, y el trabajo fue lo suficientemente impresionante para que lo nombraran profesor asistente. Después, en 2005, su hijo fue diagnosticado con autismo. Frustrado por la falta de opciones de tratamiento, Dolmetsch reorganizó su laboratorio y lo dedicó a la investigación de la enfermedad. Desde entonces, ha ayudado a crear métodos pioneros que obtienen células de la piel de personas con autismo, las reprograman para convertirlas en células madre y después hacen que se conviertan en neuronas en las que se pueden estudiar las anomalías. Él cree que esta tecnología, junto con la revolución genética generada en parte por la posibilidad de secuenciar ADN de forma barata y rápida, será la pieza clave de la renovada iniciativa de Novartis por identificar nuevos fármacos psiquiátricos.
Aunque cada vez se sabe más acerca del funcionamiento del cerebro de aquellas personas con trastornos psiquiátricos, aún no está nada claro cómo podría conducir dicho conocimiento a la creación de medicamentos, ni siquiera si podría ser posible crearlos. Pero al menos ahora los investigadores tienen las herramientas que necesitan.
"Te da un punto de partida con el paciente", afirma Dolmetsch. Desde hace tiempo los oncólogos tienen la posibilidad de hacer una biopsia de los tumores, "pero uno no puede hacer agujeros en el cerebro de la gente y sacar un trocito", señala. "Sin embargo, ahora tenemos la capacidad de realizar biopsias de células madre". Para llevar la tecnología incluso más lejos, los investigadores de Novartis se están preparando para crear organoides, pequeños trozos de cerebro formados en una placa de Petri a medida que las neuronas maduran y se agrupan en estructuras tridimensionales. Los investigadores no sólo pueden buscar anomalías, sino que pueden probar compuestos pertenecientes al amplio catálogo de fármacos potenciales de Novartis para ver cómo afectan los productos químicos a las neuronas.

Ricardo Dolmetsch espera resucitar el descubrimiento de medicamentos psiquiátricos en Novartis, utilizando avances en genética y la tecnología de células madre.
Diseñar fármacos que se dirijan con precisión a los circuitos en el cerebro sigue siendo una oportunidad más distante. "Ahora tenemos cierta idea de los tipos de células y regiones del cerebro que necesitamos inhibir o activar para hacer que alguien sea más feliz o tenga menos ansiedad. Ya no tenemos que tratar el cerebro como si fuera una masa de moléculas de señalización", reconoce Dolmetsch. No obstante, aún queda la enorme dificultad de desarrollar un fármaco que active o inactive de forma selectiva ciertos tipos de células en ciertos circuitos. "¿Cómo podemos hacerlo?", se pregunta. "No se ha hecho antes". Y añade: "El descubrimiento de fármacos no está actualmente en ese punto, aunque es ahí hacia donde se dirige".
Dolmetsch se unió a la industria farmacéutica porque se dio cuenta de que la ciencia y la tecnología habían avanzado lo suficiente como para crear oportunidades para el desarrollo de nuevos fármacos psiquiátricos. También se dio cuenta después de años de investigación académica de que la comercialización de un nuevo medicamento requiere los recursos, el dinero y las poblaciones de pacientes que tiene a su disposición una empresa como Novartis. Era, señala, "hora de predicar con el ejemplo" después de pasarse años hablando de posibles tratamientos para el autismo y la esquizofrenia.
Sin embargo, el hecho de fracasar en la búsqueda de nuevos medicamentos eficaces para los trastornos cerebrales, y el estigma que ha creado el alto coste de estos fracasos, claramente es algo que tienen muy presente aquellos en la industria. Las empresas "han desarrollado algunos medicamentos fantásticos durante los últimos 10 años, medicamentos seguros y que producen un efecto en su objetivo", señala Dolmetsch antes de pasar al humor: medicamentos tan ineficaces como el agua. Aunque está convencido de que él y su equipo cuentan con "una mejor forma de descubrir nuevos medicamentos", también reconoce que pasarán de cinco a ocho años antes de saber si funciona su estrategia basada en nuevas herramientas de genética y células madre.
Para aquellos que traten de descubrir nuevos medicamentos, la cosa se reduce a buscar nuevos objetivos (dianas) moleculares que puedan verse afectados de manera segura por un compuesto químico de una forma que enfrente los síntomas de una enfermedad. Es un desafío de proporciones enormes. Y aunque cada vez se sabe más acerca del funcionamiento del cerebro de aquellas personas con trastornos psiquiátricos, aún no está nada claro cómo podría conducir dicho conocimiento a la creación de medicamentos, ni siquiera si podría ser posible crearlos. Pero al menos ahora, después de décadas de callejones sin salida, los investigadores de medicamentos tienen finalmente las herramientas que necesitan para comenzar a probar metódicamente estrategias para encontrar y actuar sobre estos objetivos. Ahora que por fin contamos con una mejor forma de encontrar medicamentos para trastornos como el autismo y la esquizofrenia, Dolmetsch cree que "sería un poco un crimen no sacarle partido".
Este comentario ha sido eliminado por un administrador del blog.
ResponderEliminar